Le RGPD dans le secteur de la santé : un guide pratique pour la conformité mondiale


Les organisations de santé du monde entier doivent trouver un équilibre entre les soins aux patients et des lois strictes en matière de confidentialité des données. Le règlement général sur la protection des données (RGPD) de l'UE a implications mondiales pour la conformité au RGPD en matière de soins de santé, s'étendant au-delà de l'UE à toute entité traitant les données personnelles des citoyens de l'UE. Dans le contexte de la santé, le RGPD traite health data en tant que catégorie spéciale, imposant des garanties supplémentaires et des mesures de transparence. Ce guide pratique explique quand Le RGPD s'applique aux soins de santé, en quoi il diffère de l'HIPAA et aux principales étapes de conformité pour protéger les informations des patients.
Le champ d'application du RGPD est large. Il régit tout « responsable du traitement ou sous-traitant » opérant dans l'UE (article 3 (1)) et même les entités non européennes proposant des biens/services aux citoyens de l'UE ou surveillance leur comportement (article 3, paragraphe 2). Cela signifie qu'un fournisseur de télémédecine basé aux États-Unis ou une application de santé ciblant les utilisateurs de l'UE doit respecter les règles du RGPD. Bref, Le RGPD s'applique à tous les organismes de santé qui traitent les données des citoyens de l'UE, quel que soit le lieu, et toute entité au sein de l'UE ou de l'EEE.
Le champ d'application matériel du RGPD couvre « données personnelles relatives à la santé physique ou mentale d'une personne physique ». Cela comprend des informations provenant des dossiers médicaux, des antécédents de traitement, des résultats de tests de laboratoire, des profils génétiques, des données biométriques et de toute donnée révélant l'état de santé d'une personne. Le considérant 35 explique en outre que les données de santé englobent « toute information concernant la maladie, le handicap, le risque de maladie, les antécédents médicaux, le traitement clinique ou le diagnostic médical ». Il couvre tout, des dossiers médicaux électroniques aux données de suivi de la condition physique s'il révèle des informations sur la santé.
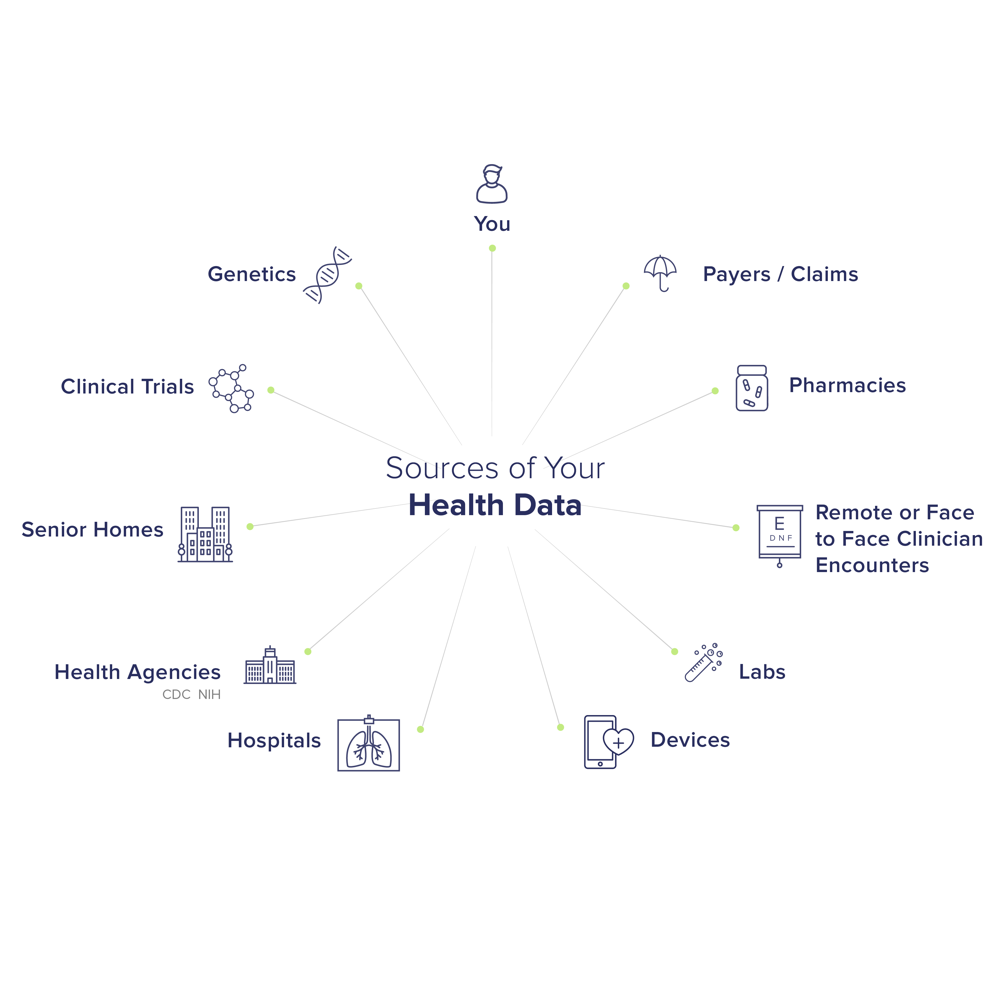
La conformité au RGPD s'étend à toutes les entités traitement des données de santé des personnes de l'UE. Cela inclut les hôpitaux, les cabinets médicaux, les assureurs maladie, les pharmacies, les prestataires de télésanté, les autorités de santé publique, les instituts de recherche et même les fournisseurs tiers (par exemple, les fournisseurs informatiques cloud, les éditeurs de logiciels de portail patient). Même si un établissement de santé est couvert par la loi HIPAA aux États-Unis, il doit également se conformer au RGPD lors du traitement des données des patients de l'UE. À l'inverse, les entités qui ne sont pas normalement couvertes par la HIPAA (comme les assureurs-vie, les employeurs ou les applications de santé mobiles) seront toujours soumises aux obligations du RGPD si elles collectent des données de santé dans l'UE.
De nombreuses entités de santé (en particulier les entités mondiales) doivent respecter à la fois le RGPD et la HIPAA. Les deux garantissent la protection des données dans le secteur de la santé. HIPAA est une loi fédérale américaine axée sur la sauvegarde Informations de santé protégées (PHI), alors que GDPR est un règlement de l'UE et de l'EEE protégeant toutes les données personnelles (avec des protections supplémentaires pour des catégories spéciales telles que les données de santé). Voici quelques-unes des principales différences entre RGPD contre HIPAA.
Dans le cadre du RGPD, contrôleurs (par exemple, les hôpitaux) déterminant comment et pourquoi les données sont utilisées, tandis que processeurs (par exemple, un fournisseur de cloud gérant les dossiers électroniques) suivez les instructions du responsable du traitement. Les deux doivent mettre en place des garanties appropriées. Le RGPD exige explicitement que le traitement effectué par un sous-traitant soit régi par un contrat précisant les obligations de chaque partie (article 28). De même, la HIPAA oblige les entités couvertes à signer des accords de partenariat commercial avec tout fournisseur recevant des PHI, en veillant à ce que les mêmes garanties s'appliquent.
Le RGPD introduit également le Délégué à la protection des données (DPO) rôle dans les soins de santé (requis pour les traitements sensibles et à grande échelle). Le DPO doit agir de manière indépendante (aucune instruction concernant ses fonctions, protection contre le licenciement) et rendre compte à la haute direction. En vertu de la HIPAA, bien qu'elles ne soient pas qualifiées de DPO, les entités visées doivent désigner un responsable de la confidentialité (pour la règle de confidentialité) et un responsable de la sécurité (pour la règle de sécurité) pour superviser la conformité. Les DPO du secteur de la santé travaillent souvent aux côtés des équipes chargées de la sécurité informatique et des risques cliniques, en examinant les contrats et les SLA avec les fournisseurs, et en veillant à ce que la couverture DPIA et les évaluations de l'impact des transferts soient effectuées.
GDPR : Pour traiter les données de santé (art. 9), le consentement explicite est une des bases autorisées, mais pas la seule. L'article 9, paragraphe 2, autorise le traitement sans consentement si cela est nécessaire pour la fourniture de soins de santé ou la santé publique (par exemple, « le traitement nécessaire au diagnostic médical, au traitement de santé ou à la gestion de la santé » en vertu de la loi ou d'un contrat). Les organisations doivent néanmoins documenter la base juridique (article 6 pour le traitement général, plus une condition prévue à l'article 9 pour les données spéciales). En vertu du RGPD, le consentement doit être « librement donné, spécifique, éclairé et sans ambiguïté » et dans le contexte des soins de santé, l'obtenir peut être difficile (en particulier pour les patients handicapés).
HIPAA : Il n'existe pas de cadre de « base légale » similaire au RGPD. Au lieu de cela, la règle de confidentialité de l'HIPAA définit utilisations/divulgations autorisées de PHI. Par exemple, les prestataires de soins de santé peuvent partager les PHI avec d'autres prestataires à des fins de traitement sans avoir besoin de l'autorisation du patient. Le « consentement » du patient selon la loi HIPAA (parfois appelé autorisation) n'est requis que pour des utilisations allant au-delà des soins standard (par exemple, les communications marketing, certaines utilisations de la recherche). Ainsi, la HIPAA permet généralement une plus grande flexibilité dans les soins de routine : le consentement n'est pas nécessaire à chaque fois que les données d'un patient circulent pour le traitement et la facturation.
Le RGPD accorde aux patients (personnes concernées) une série de droits : access, rectification, effacement (« droit à l'oubli »), restriction, portabilité des données, et objection. Les organisations doivent disposer de processus pour respecter ces droits et garantir la protection des données dans le secteur de la santé. En revanche, la HIPAA accorde aux patients le droit d'accéder à leurs dossiers et de les modifier, ainsi que de recevoir un compte rendu des informations divulguées, mais elle ne comporte aucune exigence d'effacement ou de portabilité. Le RGPD exige généralement une communication transparente. Les notices doivent expliquer toutes les utilisations des données et les droits du patient. L'HIPAA exige un avis simplifié sur les pratiques de confidentialité, mais il n'est pas nécessaire d'expliquer les droits tels que l'effacement ou la portabilité.
Le RGPD et l'HIPAA comportent tous deux des risques d'application importants. En vertu du RGPD, les violations graves ou les cas de non-conformité peuvent entraîner des amendes pouvant aller jusqu'à 20 millions d'euros, soit 4 % du chiffre d'affaires annuel, ainsi que des ordonnances correctives émanant des autorités chargées de la protection des données. En vertu de la HIPAA, les sanctions civiles sont échelonnées selon le niveau de négligence (d'environ 100 à 50 000 dollars par violation) et plafonnées à environ 1,8 à 2,1 millions de dollars par an pour les violations les plus flagrantes. Les violations de la HIPAA peuvent également donner lieu à des poursuites pénales assorties de peines d'emprisonnement (jusqu'à 10 ans pour les actes intentionnels et malveillants). Des violations de données médicales très médiatisées ont donné lieu à des règlements de plusieurs millions de dollars dans les deux régimes, ce qui souligne que les manquements à la confidentialité des patients entraînent des coûts élevés.
Lors du traitement des données relatives aux patients ou à la santé, les établissements de santé doivent intégrer les principes du RGPD dans leurs opérations :
L'article 9 du RGPD interdit le traitement « catégories spéciales » notamment des données sur la santé, sauf si l'une des conditions énumérées s'applique. Les principales conditions légales applicables aux soins de santé sont notamment les suivantes :
Dans la pratique, les prestataires de soins de santé s'appuient souvent sur medical necessity exemption pour le traitement et les soins, mais ils doivent documenter cette base. Toute autre utilisation des données des patients (marketing, recherche non liée, par exemple) nécessite généralement le consentement explicite du patient.
Les principes fondamentaux du RGPD (article 5) imposent aux organisations de collecter uniquement les données de santé minimales nécessaires dans un but précis, et ne l'utilisez qu'à cette fin. Par exemple, une pharmacie a besoin d'un minimum d'identifiants de patients et d'un historique des ordonnances, mais rien de plus. Toute collecte de détails inutiles (par exemple, de nombreux antécédents familiaux lorsque cela n'est pas nécessaire) constitue une violation minimisation des données.
La limitation des finalités signifie que les données de santé collectées pour les soins aux patients ne peuvent pas être réutilisées (par exemple, vendues ou utilisées à des fins de marketing) sans autre base légale. Les données ne doivent pas être conservées plus longtemps que nécessaire : le RGPD impose de définir des calendriers de conservation clairs et de supprimer ou d'anonymiser régulièrement les enregistrements lorsqu'ils ne sont plus nécessaires. Par exemple, les hôpitaux peuvent conserver les dossiers médicaux pendant un certain nombre d'années conformément à la législation nationale, puis les éliminer en toute sécurité.
Mandats prévus à l'article 32 mesures techniques et organisationnelles appropriées pour protéger les données. Dans le secteur de la santé, cela implique de chiffrer les dossiers médicaux électroniques, de pseudonymiser les données des patients à des fins de recherche, de sécuriser l'accès au réseau et de garantir les sauvegardes/la reprise après sinistre. L'article 32 mentionne spécifiquement pseudonymisation et cryptage à titre d'exemples. Ainsi, une approche conforme à la loi HIPAA (contrôles d'accès, journaux d'audit et chiffrement, par exemple) correspond bien à l'objectif de sécurité du RGPD. Des audits de sécurité réguliers, des évaluations des vulnérabilités et des exercices de réponse aux incidents sont également attendus dans le cadre des exigences de responsabilité du RGPD.
Les établissements de santé font souvent appel à des fournisseurs tiers (plateformes de DSE, services d'analyse, prestataires de télésanté). Le RGPD les oblige à exercer une diligence raisonnable sur les pratiques de protection des données des fournisseurs et à signer des contrats conformes au RGPD (accords de traitement des données) qui garantissent la sécurité et la conformité. Tout comme la HIPAA exige des accords de partenariat commercial, le RGPD exige des contrats de sous-traitance clairs. Les organisations doivent surveiller la conformité des fournisseurs (par exemple, en exigeant des droits d'audit ou des certifications) et s'assurer que les mêmes obligations s'appliquent aux sous-traitants. En bref, toute entité traitant les données des patients pour le compte de l'organisation doit être soumise aux normes du RGPD.
Les essais cliniques et la recherche mondiale introduisent des considérations particulières en matière de confidentialité dans le cadre du RGPD :
Les essais cliniques impliquent souvent le traitement de données de santé à grande échelle. Le RGPD pour les soins de santé impose à la recherche clinique de respecter les droits des patients (consentement éclairé, retrait, effacement des données dans certains cas) et impose souvent des analyses d'impact sur la protection des données (DPIA) pour les études à haut risque. Les formulaires de consentement doivent expliquer clairement l'utilisation, la conservation et le partage international des données. Les comités d'évaluation éthique exigent désormais souvent des mesures de protection de la vie privée (par exemple, l'anonymisation à des fins d'analyse). Si un essai couvre des sites européens et non européens, les chercheurs doivent s'assurer que les règles du RGPD couvrent toutes les phases (par exemple, les consentements conformes aux normes de l'UE, les mécanismes de transfert de données appropriés entre les sites).
Le transfert de données de santé personnelles en dehors de l'UE nécessite des garanties du RGPD. Les mécanismes incluent :
Pour transformer la théorie en pratique, les organisations de santé devraient prendre des mesures concrètes :
Commencez par créer un data map. Documentez quelles données sur les patients sont collectées, d'où, comment elles circulent (par exemple, des cliniques aux laboratoires en passant par les assurances) et qui les reçoit. L'article 30 exige le maintien d'une Registre des activités de traitement (RoPA) qui répertorie les catégories de données de santé, les finalités, les destinataires, les périodes de conservation et les mesures de sécurité. Pour chaque département (par exemple, radiologie, facturation, recherche), enregistrez les types de données traitées et les bases légales. Cet inventaire est essentiel pour les audits et les DPIA.
En vertu de l'article 35, a Analyse d'impact sur la protection des données (DPIA) est obligatoire lors du traitement des données de santé à grande échelle ou à l'aide de nouvelles technologies. Tout traitement à haut risque (par exemple, le profilage génétique, le suivi des patients ou la mise en relation des dossiers hospitaliers entre les pays) doit déclencher une DPIA. Une DPIA doit décrire systématiquement l'activité de traitement, évaluer sa nécessité et sa proportionnalité, identifier les risques liés à la confidentialité et définir les garanties. Par exemple, un hôpital mettant en œuvre un nouvel outil de diagnostic basé sur l'IA sur les données des patients effectuerait une DPIA pour s'assurer que les risques (tels que la réidentification) sont atténués. Les régulateurs attendent des DPIA pour les grands projets impliquant des données de patients.
L'erreur humaine constitue un risque majeur. Regular formation sur les principes fondamentaux du RGPD (droits des personnes concernées, traitement sécurisé des données personnelles, sensibilisation au phishing) est essentiel pour l'ensemble du personnel de santé, des médecins à l'administration en passant par le service informatique. La formation devrait couvrir les différences entre les obligations du RGPD et de la HIPAA, l'importance de ne pas collecter trop de données et les procédures relatives aux demandes de données des patients. Des scénarios personnalisés (par exemple, « que faire si un patient retire son consentement » ou « comment envoyer les résultats des tests par e-mail en toute sécurité ») renforcent l'apprentissage. Les dirigeants doivent favoriser une culture soucieuse de la protection de la vie privée.
Les établissements de santé doivent disposer d'un plan de réponse aux incidents pour faire face aux violations de données. Dans le cadre du RGPD, n'importe quoi la violation des données personnelles doit être signalée à l'autorité de surveillance in 72 hours de découverte. Si les données des patients sont compromises, les personnes concernées doivent également être informées dans les meilleurs délais. La règle de violation de l'HIPAA est plus longue (60 jours pour les violations importantes), mais dans le cadre du RGPD, le délai est beaucoup plus court. Les plans devraient inclure la détection, le confinement et l'évaluation des risques (est-ce que cela implique des données de santé ?) , escalade interne, modèles de notification et d'évaluation post-incident. Il est recommandé de tester ce plan (par exemple, des simulations). Bref, dispose d'un document data violations plan afin que votre équipe puisse agir rapidement pour protéger les patients et se conformer aux réglementations.
Le RGPD reconnaît que les enfants bénéficient d'une protection spéciale. Pour les services de santé en ligne ou les applications destinées aux mineurs, la règle générale est que le consentement d'un parent ou d'un tuteur est requis pour les enfants de moins de 16 ans (Valeur par défaut de l'UE ; les États membres peuvent descendre à 13). Le RGPD britannique fixe le seuil à 13. En milieu pédiatrique, au-delà des services en ligne, les prestataires de soins de santé devraient vérifier les procédures de consentement appropriées pour les adolescents. Par exemple, une application de santé mentale ciblant des jeunes de 15 ans en Allemagne aurait besoin d'une autorisation parentale en vertu du RGPD.
Independamment du RGPD, le Directive sur la confidentialité électronique réglemente la confidentialité des communications électroniques. Les plateformes de télésanté doivent sécuriser les communications avec les patients (pas d'écoute ni d'enregistrement sans consentement) et gérer les cookies/le suivi. Toute application ou site Web qui utilise des cookies pour suivre la navigation liée à la santé des utilisateurs nécessite un consentement dans le cadre de ePrivacy. La connectivité des appareils médicaux déclenche également des règles de confidentialité électronique. Les établissements de santé devraient considérer la conformité à la politique de confidentialité électronique (bannières relatives aux cookies, options de marketing) comme faisant partie intégrante de la protection globale des données.
Un DPO joue un rôle multiforme en matière de protection des données dans le secteur de la santé :
Tâches principales : Selon l'article 39 du RGPD, les tâches du DPO consistent notamment à informer et à conseiller sur les obligations de conformité, à former et à auditer le personnel, à donner des conseils sur les DPIA et à coopérer avec les autorités de protection des données. Dans le secteur de la santé, cela se traduit par l'organisation d'ateliers sur les droits des patients en matière de données, la révision des formulaires de consentement et la garantie que les protocoles de recherche incluent la protection des données.
De nombreux établissements de santé suivent déjà des normes de sécurité telles que NORME ISO 27001 tu as fait NIST Cybersécurité Framework. Le RGPD peut être intégré à ces éléments :
Sur le plan international, les organisations doivent également envisager d'autres lois sur la protection des données. Par exemple, le Canada LORDE présente certains points communs avec le RGPD. Examiner les différences (par exemple, les exigences de consentement en vertu de PIPEDA contre le RGPD) garantit que les stratégies mondiales fonctionnent partout.
Pour une approche cohérente, l'alignement des exigences du RGPD sur les mesures de sécurité des informations et les pratiques de confidentialité existantes permet de rendre la conformité plus efficace et moins redondante.
Compte tenu de la complexité du RGPD dans le secteur de la santé, de nombreuses organisations font appel à une expertise externe. DPO Consulting est un partenaire expert qui aide les organisations à se conformer au RGPD. La conformité au RGPD dans le domaine de la santé peut sembler difficile, en particulier lorsqu'il s'agit de s'assurer que votre équipe chargée de la confidentialité se tient au courant des dernières exigences légales, procédures internes et protocoles techniques. C'est là que DPO Consulting brille. Nous sommes votre partenaire de confiance pour développer une expertise interne grâce à des solutions pratiques et évolutives formation et coaching adaptés à vos besoins en matière de soins de santé. Nous commençons par une analyse complète Conformity Audit Services engagement pour identifier les lacunes de votre programme de confidentialité (dossiers, politiques, contrôles techniques) et recommander des correctifs adaptés au secteur de la santé.
Notre équipe de DPO Consulting est spécialisée dans la confidentialité des données de santé. Nous pouvons vous aider à interpréter les articles du RGPD dans des contextes cliniques, à intégrer la confidentialité à la gestion des risques cliniques et à garantir que vos processus (gestion du consentement, réponse aux violations, protocoles transfrontaliers) résistent à l'examen réglementaire. Grâce à l'assistance d'experts, vous pouvez vous concentrer sur les soins aux patients tout en maintenant une stricte conformité en matière de confidentialité.
Oui, si un prestataire de santé américain traite les données personnelles des résidents de l'UE ou leur propose des services, le RGPD s'applique. Par exemple, un hôpital américain proposant des rendez-vous en ligne aux patients de l'UE doit se conformer. Même si l'hôpital ne se trouve pas physiquement dans l'UE, l'article 3 (2) du RGPD s'applique à tout responsable du traitement ciblant ou surveillant des personnes de l'UE.
Les données de santé désignent toutes les données personnelles relatives à l'état de santé physique ou mentale. Cela inclut les dossiers médicaux, les diagnostics, les résultats des tests, les informations génétiques ou toute information révélant des problèmes de santé. En pratique, tout ce qui se trouve dans le dossier d'un patient (ou qui révèle une maladie ou des traitements) est considéré comme une donnée de santé.
Oui Par exemple, une chaîne d'hôpitaux multinationale peut être soumise au RGPD lorsqu'elle traite les données des patients de l'UE et à la HIPAA pour les données des patients américains. Même les données d'un seul patient peuvent être soumises aux deux si elles franchissent les frontières. Lorsque les deux s'appliquent, vous devez respecter les deux ensembles de règles (souvent la sécurité de base de l'HIPAA, plus les exigences supplémentaires du RGPD en matière de consentement et de droits).
Les amendes prévues par le RGPD peuvent atteindre 20 millions d'euros ou 4 % du chiffre d'affaires annuel mondial. Les violations de la HIPAA sont passibles de sanctions civiles échelonnées (jusqu'à environ 50 000 dollars par incident) plafonnées à environ 1,8 à 2,1 millions de dollars par an, ainsi que d'éventuelles poursuites pénales (peine d'emprisonnement pour violation délibérée). Dans les deux régimes, les règlements et les atteintes à la réputation peuvent être encore plus coûteux.
Vous pouvez commencer par décrire le traitement (quelles données, pourquoi, qui, pendant combien de temps). Evaluez ensuite la nécessité et la proportionnalité (ce traitement est-il nécessaire pour les soins aux patients ou pour la recherche ?). Identifier les risques pour les patients (par exemple, réidentification, accès non autorisé) et répertorier les mesures visant à les atténuer (cryptage, contrôles d'accès, protocoles de consentement). Documentez minutieusement cette évaluation.
Pas nécessairement. Dans le cadre du RGPD, le consentement explicite est une base légale, mais pas le seul. Si le traitement est nécessaire au traitement ou imposé par la loi, les organisations peuvent s'appuyer sur ces bases légales au lieu d'un nouveau consentement. La HIPAA autorise également l'utilisation des PHI pour le traitement/le paiement sans autorisation. Cependant, toute utilisation secondaire (par exemple, la recherche non couverte par les soins) nécessite généralement le consentement explicite du patient en vertu du RGPD (ou une autorisation HIPAA aux États-Unis).
Vous pouvez utiliser des mécanismes approuvés par le RGPD. Les transferts vers un pays ayant fait l'objet d'une décision d'adéquation de l'UE (ou vers une organisation américaine certifiée par le DPF) peuvent être effectués librement. Sinon, mettez en œuvre des clauses contractuelles types (SCC) ou des règles d'entreprise contraignantes avec une évaluation de l'impact des transferts et des garanties supplémentaires (par exemple, le cryptage au repos) si nécessaire. Par exemple, si vous envoyez des données de recherche d'un hôpital de l'UE à un laboratoire américain, assurez-vous que le laboratoire est certifié DPF ou signez des CCN et documentez la justification du transfert.
Investir dans les efforts de conformité au RGPD peut peser lourdement sur les grandes entreprises ainsi que sur les petites et moyennes entreprises (PME). Le recours à une ressource ou à une assistance externe peut alléger la charge d'un audit interne pour l'ensemble des entreprises et alléger la pression sur les finances, les capacités technologiques et l'expertise de l'entreprise.
Les auditeurs externes et les partenaires experts tels que DPO Consulting sont bien placés pour aider les organisations à gérer efficacement la nature complexe des audits du RGPD. Ces professionnels formés agissent comme une extension de votre équipe, aidant à rationaliser les processus d'audit, à identifier les domaines à améliorer, à mettre en œuvre les changements nécessaires et à garantir la conformité au RGPD.
Confier le bon partenaire offre l'avantage de l'impartialité et du respect des normes du secteur et permet de débloquer une multitude de ressources telles que des informations spécifiques au secteur, ce qui se traduit par des évaluations impartiales et une conformité réussie. Travailler avec DPO Consulting se traduit par un gain de temps précieux et allège la charge de travail du personnel interne, tout en réduisant considérablement les coûts de l'entreprise.
RGPD et conformité
DPO et représentation externalisés
Formation et assistance




To give you 100% control over the design, together with Webflow project, you also get the Figma file. After the purchase, simply send us an email to and we will e happy to forward you the Figma file.
Yes, we know... it's easy to say it, but that's the fact. We did put a lot of thought into the template. Trend Trail was designed by an award-winning designer. Layouts you will find in our template are custom made to fit the industry after carefully made research.
We used our best practices to make sure your new website loads fast. All of the images are compressed to have as little size as possible. Whenever possible we used vector formats - the format made for the web.
Grained is optimized to offer a frictionless experience on every screen. No matter how you combine our sections, they will look good on desktop, tablet, and phone.
Both complex and simple animations are an inseparable element of modern website. We created our animations in a way that can be easily reused, even by Webflow beginners.
Our template is modular, meaning you can combine different sections as well as single elements, like buttons, images, etc. with each other without losing on consistency of the design. Long story short, different elements will always look good together.
On top of being modular, Grained was created using the best Webflow techniques, like: global Color Swatches, reusable classes, symbols and more.
Grained includes a blog, carrers and projects collections that are made on the powerful Webflow CMS. This will let you add new content extremely easily.
Grained Template comes with eCommerce set up, so you can start selling your services straight away.
To give you 100% control over the design, together with Webflow project, you also get the Figma file.